Нарушение кровообращения головного мозга: причины, симптомы, лечение, реабилитация
Симптоматика
Каждая форма и стадия развития имеет свои признаки нарушения мозгового кровообращения. К общей клинической картине можно отнести такие симптомы:
- головные боли, без видимой на то причины;
- тошнота, которая редко заканчивается рвотой;
- ухудшение памяти;
- снижение остроты зрения и слуха;
- головокружения;
- нарушение координации движений.
Преходящие нарушения мозгового кровообращения характеризуются следующими дополнительными симптомами:
- онемение половины туловища, которая противоположна очагу патологии;
- слабость рук и ног;
- нарушение речи – больному сложно произносить отдельные слова или звуки;
- синдром фотопсии — видимость светящихся точек, тёмных пятен, цветных кругов и тому подобных зрительных галлюцинаций;
- сонливость;
- заложенность ушей;
- повышенное потоотделение.
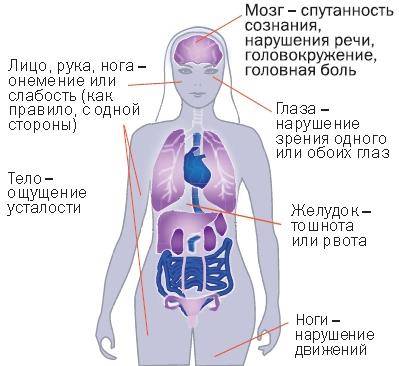 Симптомы нарушения мозгового кровообращения
Симптомы нарушения мозгового кровообращения
Так как присутствует такой симптом, как нарушение речи и слабость в конечностях, клиническую картину часто путают с инсультом. Следует отметить, что в случае с ПНМК острая симптоматика проходит через сутки, чего нет в случае с инсультом.
При первой стадии хронической формы могут наблюдаться такие симптомы нарушения мозгового кровообращения:
- частые головные боли;
- сонливость;
- повышенная утомляемость – человек чувствует себя уставшим даже после продолжительного отдыха;
- резкие перепады настроения, вспыльчивость;
- рассеянность;
- ухудшение памяти, что проявляется в частой забывчивости.
При переходе на вторую стадию развития патологического процесса, может наблюдаться следующее:
- небольшие нарушения двигательной функции, походка человека может быть шаткой, как при алкогольном опьянении;
- ухудшается концентрация внимания, больному сложно воспринимать информацию;
- частые смены настроения;
- раздражительность, приступы агрессии;
- практически постоянно кружится голова;
- низкая социальная адаптация;
- сонливость;
- практически пропадает работоспособность.
Третья стадия хронического нарушения мозгового кровообращения имеет следующие симптомы:
- слабоумие;
- тремор рук;
- скованность движений;
- нарушение речи;
- практически полная потеря памяти;
- человек не способен запоминать информацию.
На данной стадии развития патологического процесса наблюдаются симптомы практически полной деградации, человек не способен существовать без помощи со стороны. В этом случае, можно говорить о необратимом патологическом процессе. Обусловлено это тем, что уже на начальных стадиях начинают погибать нейроны головного мозга, что влечёт за собой тяжёлые последствия, если не остановить этот процесс своевременно.
Диагностика заболевания
Успешному выявлению энцефалопатии способствует проведение комплексной диагностики. Для этого необходимо, во-первых, предварительно изучить данные анамнеза пациента. А во-вторых, провести тестирование пациента на:
- координацию движений;
- состояние памяти;
- психологическое состояние.
Данные исследования могут показать наличие изменений в психике пациента, а при выявлении сторонних заболеваний, врач с большой долей вероятности, сможет поставить предварительный диагноз.
Параллельно с вышеперечисленными исследованиями, пациенту назначаются такие анализы:
- общий анализ крови. Ключевым здесь будет показатель липидов крови. Если его величина превышает норму, то можно судить о том, что начинает прогрессировать дисциркуляторная энцефалопатия головного мозга у пациента;
- метаболические тесты, иллюстрирующие численные показатели глюкозы, электролитов, аммиака, кислорода и молочной кислоты, содержащихся в крови. Также в данное тестирование входит численное измерение ферментов печени;
- анализ на аутоантитела, показывающий наличие разрушающих нейроны антител, способствующих развитию слабоумия;
- мониторирование кровяного давления;
- тест на выявление наркотиков и токсинов в организме (при токсической форме);
- измерение уровня креатинина — позволяет выявить отклонения в функционировании почек.
Для более точной картины заболевания также проводятся исследования с использованием таких методик, как:
- ультразвуковая допплерография сосудов головного мозга и шеи. Показывает наличие патологического кровообращения, помогает выявить абсцессы;
- ультразвуковое сканирование — для выявления бляшек или спазмов в стенках сосудов;
- ультразвуковое мониторирование позволяет выявить причину формирования тромбов и нахождение эмболов;
- компьютерная томография, МРТ — для нахождения опухолей и аномалий мозга;
- электроэнцефалография — для выявления дисфункций мозга;
- реоэнцефалография — для оценки состояния сосудов и мозгового кровотока;
- рентгенография позвоночника (шейного отдела) с функциональными пробами.
 МРТ головного мозга
МРТ головного мозга
Для постановки диагноза не все из вышеперечисленных исследований назначаются врачом. Показания для проведения определённого исследования продиктованы тяжестью заболевания и определёнными трудностями при постановке диагноза.
Лечение
Обычно применяют комплексную этиотропную и симптоматическую терапию.
Фармакологическое лечение атрофии головного мозга включает в себя:
- Препараты ноотропы (пирацетам) при ишемии.
- Корректоры мозгового кровообращения (кавинтон).
- Антидепрессанты (амитриптилин, вальдоксан).
- Транквилизаторы (феназепам).
- Седативные средства (валидол, экстракт пустырника, валерианы).
- Витамины для сосудов А, В, С, Е для улучшения метаболизма.
- Антигипертензивные средства (эналаприл).
- Мочегонные средства (фуросемид) при гидроцефалии.
- Гиполипидные препараты (статины) при атеросклерозе.
- Антиагреганты (ацетилсалициловая кислота) при повышенном тромбообразовании.
 Добавки и витамины для улучшения памяти
Добавки и витамины для улучшения памяти
На этапе прогрессирующей симптоматики, последующее медикаментозное лечение мозга оказывается недостаточно пациенту с диагнозом атрофия головного мозга. Что это такое и как помочь такому больному, необходимо понимать близким друзьям и родственникам, ведь именно им предстоит задача обеспечить комфорт, приятную обстановку и общение, которые так важны для него.
В тяжелых клинических случаях применяются хирургические методы лечения: стентирование и шунтирование сосудов.
Прогноз
Прогноз атрофии головного мозга, как правило, неблагоприятный, так как гибель нервных клеток – необратимый процесс. Каждая из форм атрофии заканчивается деменцией и летальным исходом.
При цереброваскулярных нарушениях пациент может прожить до двадцати лет после начала развития заболевания, в то время как врожденные патологии стремительно развиваются и приводят к смерти больного в течение нескольких лет.
Своевременное обращение за медицинской помощью позволяет отсрочить патологические изменения и облегчить социальные последствия.
https://youtube.com/watch?v=ZiEcc4JNz0I
Спазм сосудов головного мозга
Состояние, которое характеризуется сужением стенок сосудов головного мозга, называется его спазмом.
Этиологией этого состояния являются интенсивные длительные сокращения сосудов. Спазм приводит к нарушению гемостаза.
Симптомы спазма сосудов головного мозга
- Головокружение.
- Туман перед глазами.
- Шум в ушах.
- Головная боль в разных участках головы (частая, длительная, может возникать при смене погодных условий).
- Тошнота, рвота.
- Нарушение речи.
- Нарушение координации.
- Нарушение памяти.
Причины спазма сосудов головного мозга
- Недостаточность кислорода в помещении.
- Вредные привычки.
- Недостаточный отдых и сон.
- Длительное перенапряжение.
- Сопутствующие заболевания (вегетососудистая дистония, заболевания сердца, нарушение работы эндокринных желез, заболевания почек, новообразования головного мозга, остеохондроз шейного отдела позвоночника).
- Переохлаждение головы.
- Стрессовые ситуации.
- Эмоциональный стресс (положительные эмоции в том числе).
Лечение спазма сосудов головного мозга
Для назначения адекватного лечения, необходимо пройти исследование общих анализов, ультразвуковое исследование, магнитно-резонансное исследование, ангиографии с контрастным веществом. При выявлении сопутствующих заболеваний, назначается их лечение.
Медикаментозная терапия:
- Ноотропные препараты для улучшения мозгового кровообращения (пирацетам, ноотропин,кортексин, актовегин, микрогидрин и другие).
- Сосудорасщиряющие препараты (циннаризин, бетагистин, бетасерк, вертран, вестибо, микрозер, нимодипин,ницерголин, вазобрал и другие).
- Спазмолитические препараты ( папаверин и другие).
- Препараты, улучшающие потребление клетками кислорода (солкосерил, церебролизин, нео-цереброн и другие).
- Седативные препараты (экстракт валерианы, дарвилол,кардитаб,кардисед и другие).
- Препараты статинового ряда для стабильного состояния сосудов (липофорд, атомакс и другие).
- Массаж (висков, лба, затылка, при остеохондрозе, массаж с применением мазей).
- Лечебная гимнастика.
- Ароматерапия (масло жасмина, лаванды, мяты).
- Фитотерапия (отвар шиповника, листьев чабреца, репешка,барвинка).
Профилактика болезненного спазма сосудов
- Правильное питание.
- Избегание стресса.
- Правильный образ жизни.
- Физическая активность.
- Избавление от вредных привычек.
- Лечение предрасполагающих заболеваний.
Диагностика
Распознать органическое поражение в центральной нервной системе непросто. Ведь это не присутствие какого-то образования в тканях – к примеру, очага рака. Изменения, как правило, затрагивают весь орган или значительную его часть – первичная болезнь дает свои осложнения. Специалисты устанавливают взаимосвязь между жалобами больного и теми объективными изменениями, которые они получили с помощью методов нейровизуализации.
Отлично зарекомендовала себя магнитно-резонансная томография – на снимках в разных проекциях можно тщательно рассмотреть поражения паренхимы мозга, сосудистых сплетений, а также черепно-мозговых нервов и костей черепа. Однако, более доступное исследование – компьютерная томография.
Разные варианты осмотра сосудистых поражений – ангиография, реоэнцефалография, либо УЗДГ. По потребности в русло вводят контрастные растворы, которые позволяют сделать изображение на экране монитора более четким – для понимания природы и площади органического поражения.
Помогают понять природу расстройств в ЦНС лабораторные исследования – анализы крови на биохимические параметры, гемоглобин и концентрацию эритроцитов, а также онкомаркеры и гормональный фон. Именно в совокупности информации – невралгический осмотр и результаты обследований врач сможет провести дифференциальную диагностику поражения ЦНС у больного.
Каким атрофиям подвергается мозг
Субатрофические изменения головного мозга предшествуют глобальному отмиранию нейронов
На этом этапе важно вовремя диагностировать заболевание головного мозга и не допустить быстрого развития атрофических процессов
Например, при гидроцефалии головного мозга у взрослых, освободившиеся в результате разрушений свободные пустоты начинают интенсивно заполняться выделившимся ликвором. Этот вид болезни сложно диагностировать, но правильная терапия способна оттянуть дальнейшее развитие заболевания.
Изменения в коре и подкорковом веществе, могут быть вызваны тромбофилией и атеросклерозом, которые при отсутствии должного лечения, вызывают сначала гипоксию и недостаточное кровоснабжение, а затем гибель нейронов в затылочной и теменной зоне, поэтому лечение будет заключаться в улучшении циркуляции крови.
Алкогольная атрофия головного мозга
Нейроны головного мозга чувствительны к воздействию алкоголя, поэтому прием спиртосодержащих напитков вначале нарушает обменные процессы, возникает зависимость.
Продукты распада алкоголя отравляют нейроны и разрушают нейронные связи, далее происходит постепенное отмирание клеток и, как следствие — развивается атрофия мозга.
В результате разрушительного эффекта, страдают не только корково-подкорковые клетки, но и волокна ствола головного мозга, повреждаются сосуды, происходит сморщивание нейронов и смещение их ядер.
Последствия отмирания клеток видны налицо: у алкоголиков со временем пропадает чувство собственного достоинства, снижается память. Дальнейшее употребление влечет за собой еще большую интоксикацию организма и если даже человек одумался, то все равно у него потом развивается болезнь Альцгеймера и слабоумие, так как нанесенный ущерб слишком велик.
Мультисистемная атрофия
Мультисистемная атрофия головного мозга является прогрессирующим заболеванием. Проявление болезни состоит из 3 различных нарушений, которые сочетаются между собой в различных вариантах, а основная клиническая картина будет определена первичными признаками атрофии:
- парксионизм;
- разрушение мозжечка;
- вегетативные нарушения.
На настоящий момент причины возникновения этого заболевания неизвестны. Диагностируется при помощи МРТ и клинического обследования. Лечение обычно состоит из поддерживающей терапии и уменьшения влияния симптомов болезни на организм пациента.
Кортикальная атрофия
Чаще всего кортикальная атрофия головного мозга встречается у людей пожилого возраста и развивается по причине старческих изменений. В основном затрагивает лобные доли, но не исключено распространение на другие части. Признаки заболевания появляются не сразу, но в итоге приводит к снижению интеллекта и способности запоминать, слабоумию, яркий пример влияния этого недуга на жизнедеятельность человека — болезнь Альцгеймера. Чаще всего диагностируется при комплексном исследовании с помощью МРТ.
Диффузное распространение атрофии часто сопровождает нарушение кровотока, ухудшение восстановления тканей и снижением умственной работоспособности, расстройством мелкой моторики рук и координации движений, развитие болезни в корне меняет образ жизни больного и приводит к полной недееспособности. Таким образом, старческая деменция является следствием атрофии головного мозга.
Самая известная биполушарная кортикальная атрофия, именуется болезнью Альцгеймера.
Атрофия мозжечка
Болезнь заключается в поражении и отмирании клеток малого мозга. Первые признаки заболевания: дискоординация движений, параличи и нарушения речи.
Изменения в коре мозжечка в основном провоцируют такие недуги, как атеросклероз сосудов и опухолевые заболевания ствола головного мозга, инфекционные болезни (менингиты), авитаминоз и нарушение обмена веществ.
Атрофия мозжечка сопровождается симптомами:
- нарушение речи и мелкой моторики;
- головная боль;
- тошнота и рвота;
- снижение остроты слуха;
- зрительные расстройства;
- при инструментальном обследовании отмечается уменьшение массы и объема мозжечка.
Лечение заключается в блокировании признаков заболевания нейролептиками, восстановлении обменных процессов, при опухолях применяются цитостатики, возможно удаление образований хирургическим путем.
Разновидности органических поражений и их причины
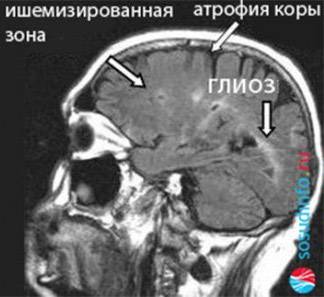
пример органических изменений в мозге на МРТ
Органические изменения головного мозга разнообразны не только клинически, но и по морфологическому выражению. Это может быть очаг некроза с исходом в кисту после инфаркта мозга или гематомы, обызвествление после перенесенной инфекции или очаги пролиферации нейроглии — глиоз. Иногда такие изменения никак не проявляются и случайно обнаруживаются при проведении МРТ, и тогда невролог скорее всего не будет ничего изобретать и ставить диагноз, дабы не усложнить жизнь по большому счету здорового человека.
Заключение об органическом поражении имеет право на существование лишь при сочетании морфологического субстрата и соответствующей симптоматики, которая говорила бы о том, что очаги повреждения действительно нарушают межнейронные связи и функцию нервной ткани. Желательно, чтобы диагноз был подтвержден посредством КТ или МРТ.
Исключение может составлять длительная кома, до 30 и более дней, когда на МРТ явных признаков «органики» нет, однако длительность метаболических и гипоксических изменений позволяет говорить о диффузном органическом поражении нервной ткани.
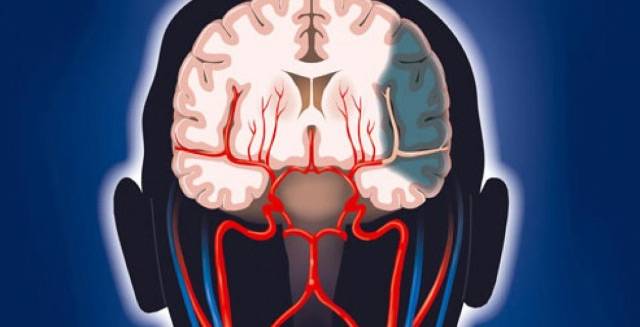
Причинами органического поражения головного мозга могут стать:
- Острые сосудистые расстройства с обструкцией кровяного русла или разрывом питающих сосудов — внутримозговые гематома, инфаркт (инсульты), субарахноидальное кровоизлияние — чаще всего завершаются формированием единственной или нескольких кист, заполненных ликвором, а симптоматика обусловлена локализацией и размерами кистозной полости;
- Внутриутробные инфекции и интоксикации, пороки развития мозга, родовые травмы и глубокая перинатальная гипоксия — причины органического поражения в раннем детском возрасте;
- Болезнь Паркинсона, при которой происходит поражение подкорковых структур с характерной симптоматикой двигательных расстройств;
- Органическое поражение на фоне паразитарных инвазий, травмы мозга с нарушением его целостности, опухоли, постинсультной кисты, сопровождающееся судорогами и психиатрической симптоматикой;
- Воспалительные процессы в мозге и его оболочках — менингит, вентрикулит, энцефалит менингококковой и пневмококковой этиологии, особенно у детей — на фоне воспаления и образования спаек в межоболочечном пространстве нарушается циркуляция ликвора, в веществе мозга появляются очаги глиоза в исходе альтеративных изменений при энцефалите;
- Специфические инфекции и инвазии — туберкулезное или сифилитическое поражение головного мозга, криптококкоз, цистицеркоз, преоновые инфекции и др.
- Полиомиелит, сыпной тиф, герпетическое поражение ЦНС;
- Вовлечение головного мозга при системных соединительнотканных заболеваниях — ревматическая хорея с образованием своеобразных гранулем, например;
- Новообразования головного мозга и оболочек, вызывающие сдавление, атрофию, некроз, кровоизлияния в нервной ткани с последующим глиозом;
- Травматические повреждения — ушиб мозга всех степеней, открытые черепно-мозговые травмы, огнестрельные ранения и т. п.;
- Сильные интоксикации — алкогольная энцефалопатия, отравление свинцом, ртутью и др.
- Патологическое течение беременности, влияние неблагоприятных факторов и заболеваний матери на растущий плод, прием некоторых лекарств во время беременности.
Помимо перечисленных, тяжелый церебральный атеросклероз тоже может стать причиной органического поражения ЦНС, если возникнут характерные атрофические и рубцовые изменения в мозге в сочетании со слабоумием, однако такие тяжелые процессы как рассеянный склероз и боковой амиотрофический склероз в группу органических изменений не относят. Для этих заболеваний, в отличие от органического поражения, есть свои рубрики в МКБ-10.
В перинатальном периоде выделены четыре основные группы органических поражений мозга:
- Травматическое повреждение;
- Гипоксическое;
- Дисметаболическое и токсическое;
- Инфекционно обусловленное (обычно вирусы).
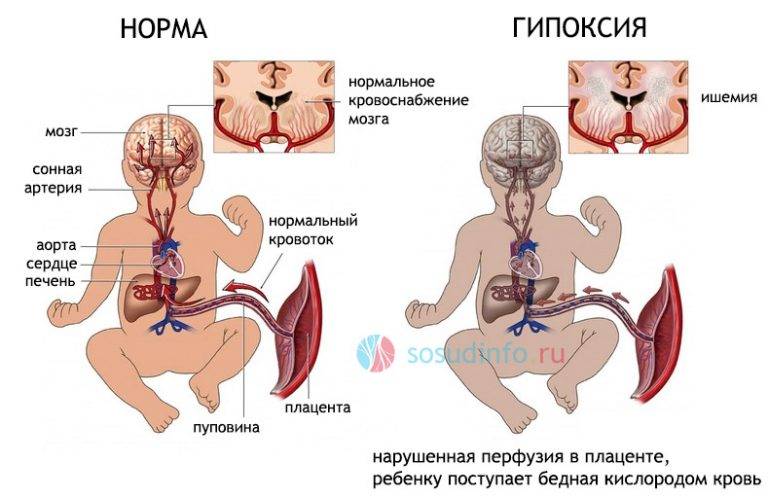
гипоксия мозга (внутриутробная или в родах) — основная причина диагноза у новорожденных
Такие распространенные заболевания, как остеохондроз с поражением корешков спинного мозга, компрессия периферических нервов и другие нарушения со стороны периферической нервной системы никак не могут способствовать органическому повреждению мозга.
Эпилепсия
Эпилепсия – это хроническое неврологическое заболевание, характеризующееся предрасположенностью к судорогам. Причиной тому служит нарушение работы биоэлектрической деятельности мозга. Патология может затронуть весь головной мозг или его часть.
Эпилепсии подвержены люди в любом возрасте, предрасполагающими факторами могут стать травмы головы, ишемия мозга, алкоголизм и др. У детей это заболевание головного мозга не имеет конкретной причины и развивается как первичная эпилепсия.
Признаком болезни является эпилептический припадок (судороги), который может быть:
- Генерализованным. Затрагивает два полушария головного мозга.
- Локальным. Нарушается работа определенной части одного полушария.
Генерализованный припадок
Большой генерализованный припадок – это самый распространенный вид эпилепсии, который сопровождается потерей сознания. Выглядит он следующим образом: тело человека пребывает в напряженном состоянии и изгибается дугой, голова запрокидывается назад, а конечности выпрямляются. Дыхание больного прекращается, кожа становится синеватой. Данная фаза может продлиться до 1 минуты, а после дыхание нормализуется, и начинаются судороги головы и конечностей. Человек не контролирует себя, может прикусить язык или справить нужду. Через некоторое время он приходит в сознание.
У детей могут развиваться малые припадки, когда ребенок не реагирует на окружение, взгляд застывает, а веки подергиваются. Для такого случая потеря сознания и судороги не характерны.
Локальные приступы
Их разделяют на следующие виды:
- Простые, при которых человек не теряет сознание, но происходит онемение некоторых участков тела, судороги, дрожь.
- Сложные – больной не понимает, что происходит вокруг, могут появиться галлюцинации.
Когда у человека случается эпилептический припадок, самое главное, не дать ему упасть и удариться головой, а также закусить язык. Лучше всего голову немного приподнять и уложить больного на бок.
Для предотвращения такого состояния необходимо исключить провоцирующие факторы, такие как частые стрессы, вредные привычки и др. Требуется постоянное терапевтическое лечение, прием лекарственных препаратов и наблюдение у врача.
Заболевания костного мозга
В основном, болезнь такого типа затрагивает стволовые клетки, и нарушает их работу, что приводит к:
- Несоответствию их количества. Клеток одного вида в организме много, а других не хватает.
- Различной продолжительности жизни.
- Патологическим процессам в них.
Все это становится причиной нарушения работы внутренних органов и приводит к развитию таких заболеваний:
- Лейкоз – в данном случае вырабатывается избыточное количество белых клеток, которые подавляют выработку остальных, тем самым делая организм уязвимым к попаданию инфекций. Взрослые и дети становятся восприимчивыми к различного рода вирусным и инфекционным заболеваниям, кровотечениям и анемии. У них также увеличивается селезенка, лимфоузлы, и появляются кровоподтеки на коже.
- Миелома – основной пик заболеваемости приходится на возраст после 40 лет. Такие новообразования подразделяются на:
- Миелодиспластические – этот синдром характеризуется образованием патологических клеток. В таком случае, здоровых клеток становится меньше, и они не могут справляться с вирусами, инфекциями и кровотечениями.
- Миелопролиферативные – характеризуются выработкой несозревших клеток, которые не могут правильно функционировать.
- Анемия – она бывает двух видов: железодефицитная и апластическая. В первом случае наблюдается дефицит железа, при котором костный мозг производит эритроциты, которые не могут выполнять свои функции. А во втором случае заболевание развивается из-за химического или лучевого воздействия, а также при генетической предрасположенности.
Последствия и прогноз
Поскольку поражение ЦНС может иметь разную степень тяжести, то и прогноз специалисты будут давать с учетом этого фактора. Так, резидуальные явления – это всегда отдаленные последствия внешнего воздействия на мозг, то судить о глубине изменений интеллекта можно будет только после комплексного медицинского обследования и медикаментозной реабилитации.
К примеру, в случае ишемического поражения ЦНС восстановления удается достичь в 2/3 случаев – введением современных лекарственных препаратов в форме инъекций и таблеток. Тогда как с психическими нарушениями врачи будут бороться тренингами, нейролептиками, гипнозом.
Людям со снижением интеллекта при демиелинизирующем поражении ЦНС требуется ежедневная посторонняя помощь – рассеянный склероз и болезнь Альцгеймера с трудом поддаются коррекции и неуклонно прогрессируют. Равно как и такие последствия травм и нейроинфекций, как эпилепсия. Для социальной поддержки и реабилитации, повышения качества жизни при деменции людям определяют группу инвалидности с финансовой помощью от государства.
Симптомы проявления энцефалопатии головного мозга у взрослых
Признаки болезни обычно не проявляются длительное время. До 12 летнего возраста поставить диагноз можно только после тщательного обследования. Во взрослом возрасте симптоматика более яркая, но во многих случаях для пациента слабозаметная. Доходит до того, что к врачу обращается не сам больной, а его близкие родственники, заподозрившие неладное.
Обобщенные симптомы заболевания следующие:
- сильная утомляемость даже после неинтенсивного труда;
- повышенное потоотделение при минимальных физических нагрузках (также может свидетельствовать о фиброзе легких, так что если других характерных признаков не наблюдается, нужно обследовать органы дыхания — это смертельная болезнь);
- бессонница (когда человек наконец-то засыпает, состояние его беспокойное, часто мучают кошмары, он разговаривает во сне);
- регулярные головные боли;
- частые перепады настроения от радости к необоснованной агрессии;
- депрессия;
- изменения личности;
- тремор и судороги конечностей.
Развившаяся энцефалопатия нередко сопровождается рвотой, тошной и головокружениями. Иногда эти симптомы настолько сильны, что пациент теряет сознания, а после не может вспомнить, что именно с ним произошло.
Особо пристальное внимание следует обратить на необдуманные поступки, совершаемые человеком. Например, он может куда-то срочно поехать, но объяснить свою цель не сможет даже сам себе
 Безопасных патологий мозга не бывает.
Безопасных патологий мозга не бывает.
Такая болезнь, как энцефалопатия, носит необратимый характер, полностью излечить ее очень сложно, можно лишь приостановить развитие.
Причины заболевания кроются в провоцирующих факторах, например, травмах головы, злоупотреблении алкоголем, употреблении наркотиков, гипертонии, но симптоматика индивидуальна.
Чтобы избежать развития энцефалопатии головного мозга, следует периодически проходить обследование в клинике, так как признаки зачастую незаметны даже для самого пациента.
Менингит
Неврология отдельным пунктом выделяет такое заболевание, как менингит. Оно хоть и относится к воспалительно-вирусным поражениям нервной системы и головного мозга, но имеет свои характеристики и последствия. Так, при менигите, каким бы он ни был, поражаются мозговые облочки, а не сам мозг, а также спинной мозг. Специалисты выделяют два типа менингита:
- лептоменингит;
- пахименингит.
Эти термины обозначают воспалительное заболевание мягкой и паутинной оболочек мозга и твердой оболочки соответственно. Для каждого типа менингита характерно, что при болезни проявляются общемозговые симптомы. Неврология выделяет несколько способов градации менинго-заболеваний, один из которых основан на выявлении возбудителя болезни — патогенного микроорганизма. В зависимости от того, что вызало болезнь, будет проявляться клиническая картина и общемозговые симптомы при менингите.
- Менингококковый менингит характеризуется внезапностью, температура тела быстро повышается, появляется головная боль и многократная рвота как результат повышения внутричерепного давления. Для такого типа характерны определенные позы, которые дают врачу возможность сразу же предположить адекватный диагноз — голова запрокинута к спине, ноги подведены к животу, который втянут, а спина выгнута. Это так называемые менингеальные признаки поражения мозга. С течением болезни появляются нарушения сознания — бред, спутанность мыслей, параличи, может развиться кома. Появляются приступопобразные судороги, одни из которых могут стать летальными.
- Серозный менингит вызывается энтеровирусами и вирусом полиомиелита. Для данного типа болезни характерны следующие общемозговые симптомы: головные боли и рвота после периода продормального течения болезни, повышение температуры, развиваются общие признаки менингита — напряжение затылочных мышц, выгнутая спина. К этому виду заболеваний, по типу возбудителя болезни, относят туберкулезный и вирусный менингиты.
- Протозойный менингит вызывается внутриклеточными паразитами. Этот тип болезни характерен первоначальным появлением болей в мышцах и суставах, сыпи по типу коревой, увеличением некоторых лимфатических желез. Затем появляются такие общемозговые симптомы, как головная боль и рвота, и менингеальные симптомы — ригидность затылочных мышц, согнутость ног.
Любая форма менингита опасна тем, что причину болезни достаточно сложно выявить на начальных стадиях заболевания. Постановка адекватного диагноза требует определенных медицинских мероприятий — забора спинно-мозговой жидкости, так называемая люмбальная пункция. Она позволяет выявить возбудитель и назначить качественную терапию. Также менингиты опасны своими осложнениями в результате не вовремя начатого адекватного лечения или же неправильной терапии.

Лечение энцефалопатии
Лечение энцефалопатии — довольно долгое. Его продолжительность зависит от длительности и тяжести заболевания, от возраста и наличия у пациента параллельно текущих болезней. В течение года больному требуется осуществить лечение в количестве 2–3 курсов (стационарно и амбулаторно). Основными его направлениями будут:
- медикаментозное лечение. Включает в себя в назначение препаратов, оптимизирующих мозговое кровообращение и нейропротекторы. Данное лечение — курсовое (по 1–3 месяца);
- физиотерапевтическое лечение. Включает процедуры иглоукалывания, озонотерапии, электрофореза, облучение крови, лечение с помощью методик магнитотерапии;
- хирургическое лечение — призвано наладить кровоток головного мозга, посредством осуществления эндоваскулярной операции для расширения поражённых сосудов.
Успешному лечению болезни способствует коррекция уровня жизни, которая включает в себя:
- отказ от алкоголя (при алкогольной форме), наркотиков, курения;
- безжировую и бессолевую диету;
- корректировку массы тела;
- двигательный режим.
 Диета при энцефалопатии головного мозга
Диета при энцефалопатии головного мозга
Лечение энцефалопатии также можно проводить народными средствами:
- 1 ст. л. сока зелёного лука, смешанная с 2 ст. л. мёда, принимаемая перед едой, минимизирует последствия болезни;
- 1,5 ст. л. цветков клевера заварить 300 мл кипятка, настоять 2 часа. Употребить в сутки за 3 раза (за 30 мин. до еды). Это народное средство — от шума в голове;
- 2 ст. л. шиповника на 500 мл кипятка — выдерживается несколько часов. Является прекрасным народным средством при лечении энцефалопатии.
И хотя такое мощное заболевание, как энцефалопатия — потрясение для человека, однако при соблюдении рекомендаций врача в сочетании с лечением народными средствами, можно не только минимизировать последствия болезни, сократить число побочных эффектов, но и улучшить прогноз болезни, а также качество жизни.
https://youtube.com/watch?v=4hWZJpiFWq0
 МИР ЛОГИКИ
МИР ЛОГИКИ