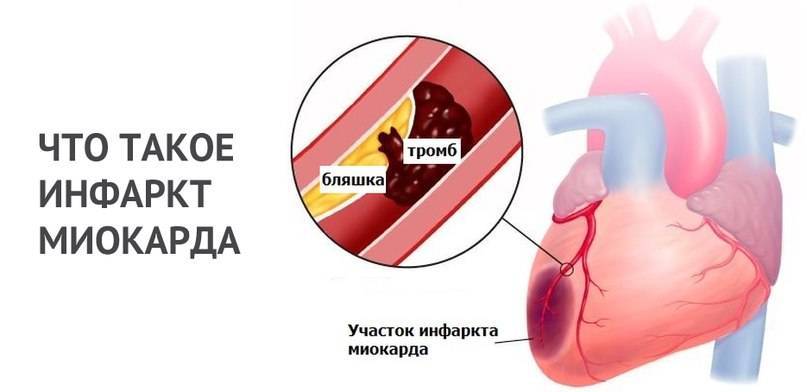
Психология болезней: инфаркт миокарда
Лечение
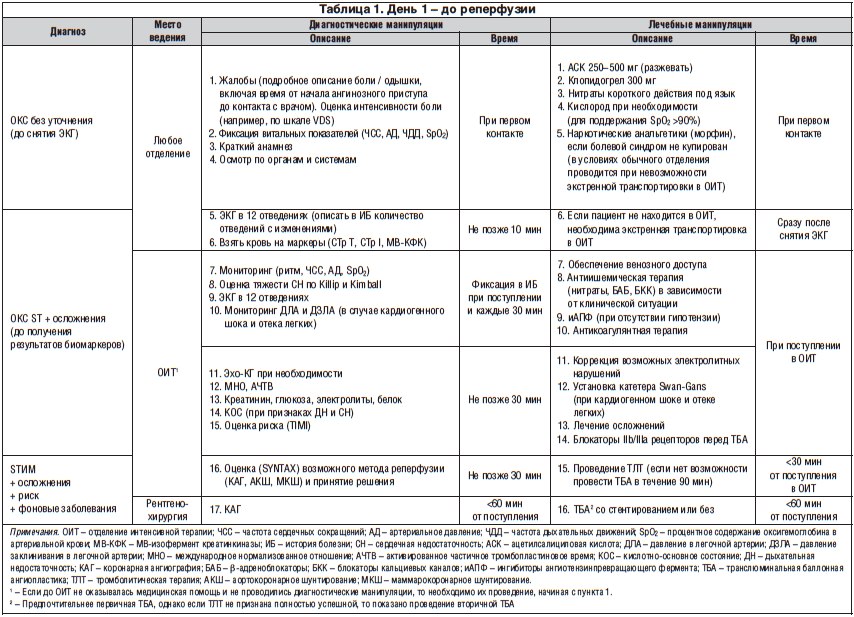
Основные цели первоочередных лечебных мероприятий при инфаркте миокарда:
- Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
- Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
- Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
- Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Первые признаки инфаркта
Первые симптомы инфаркта миокарда у взрослых появляются внезапно, определить их можно используя 4 главных признака:
- Бледность кожных покровов, липкий холодный пот;
- Перебои в сердечной деятельности – аритмии и фибрилляции. Больной жалуется на ощущение неритмичной работы сердца, неравномерное сердцебиение. Распространенным симптомом является ощущение остановки сердца, которое сопровождается сильным страхом;
- Острая жгучая загрудинная боль, которая отдает в левую лопатку, плечо, руку, челюсть, иногда в живот или промежность. Возникнув, болевые ощущения не утихают и не снимаются обычными обезболивающими средствами (в стационаре их устраняют наркотическими анальгетиками). Больной держится за сердце, может моментально ослабеть, упасть;
- Сердечная недостаточность – обычно развивается через несколько часов после начала приступа, а иногда и быстрее, проявляется одышкой, цианозом кожных покровов.
Возможны также и неспецифические симптомы, например, повышение артериального давления, слабость, потеря сознания, прерывистое дыхание. Эти же признаки могут быть предвестниками грядущего поражения миокарда.
При инфаркте миокарда больной жалуется на внезапную боль в области сердца и за грудиной, ощутимые нарушения в работе сердца. Следует иметь в виду, что у пациентов с сахарным диабетом встречается опасная безболезненная форма заболевания. В этом случае пациент испытывает не боль, а дискомфорт в области сердца.
Инфаркт чаще всего появляется в утренние часы, ближе к рассвету. Это связано с тем, что ночью сердце работает не в таком интенсивном режиме, как днем, а утренний подъем связан с выбросом в кровь гормонов, стимулирующих его активность. Поэтому в утренние часы наиболее вероятны такие явления, как повышение артериального давления, учащенное сердцебиение, аритмии, и как следствие, разрывы атеросклеротических бляшек. Но это не значит, что инфаркт не может настигнуть человека в другое время суток.

Инфаркт миокарда у женщин: особенности
Опасность его появления для женщин наступает примерно на 10 лет позже, чем для мужчин, так как и атеросклероз в женском организме развивается позже. Это обусловлено особенностями влияния женских половых гормонов на липидный обмен. Эстрогены являются мощным фактором защиты организма, в который природа вложила детородную функцию.
Эта закономерность имеет прямое отношение к атеросклерозу. В репродуктивном возрасте риск сердечно-сосудистых осложнений у женщин в три раза меньше, чем у мужчин. Согласно Фремингемскому исследованию, с наступлением менопаузы в 50 лет уровень холестерина достигает сравнимых значений у мужчин и у женщин, однако у дам в дальнейшем наблюдается рост этого показателя, в то время как у мужчин он остается неизменным.
Женский инфаркт миокарда до 50 лет – редкость, затем заболеваемость начинает расти. Сегодня предполагается также наличие взаимосвязи между инфарктом миокарда и продолжительным приемом противозачаточных средств.
Инфаркт миокарда у мужчин: особенности
Общеизвестно, что заболеваемость и смертность от сердечно-сосудистой патологии у мужчин в 3-5 раз выше, чем у женщин. Главный виновник – атеросклероз.
У мужчин 50-59 лет инфаркт миокарда фиксируется в 6 раз чаще, чем у женщин. По мнению Всероссийского научного общества кардиологов, у молодых мужчин и мужчин среднего возраста он чаще становится первым симптомом ишемической болезни сердца, дебютируя без предшествующих клинических проявлений, нежели это бывает у женщин.
Прогноз, шансы выжить
При обширном инфаркте миокарда прогноз всегда неблагоприятен. Качество, продолжительность жизни человека будет зависит от общего состояния здоровья, своевременности и полноты оказания медицинской помощи.
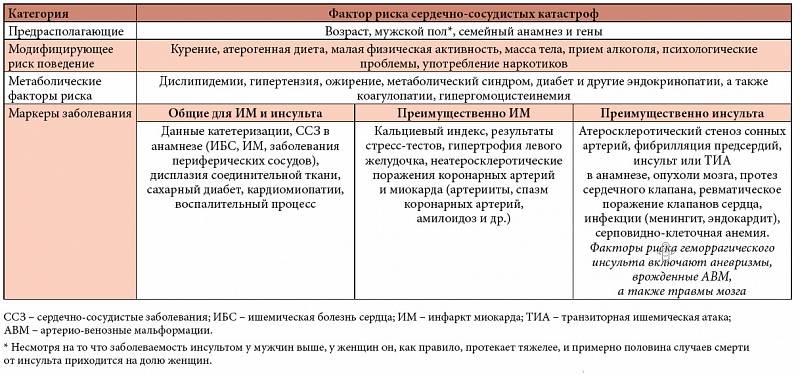
Факторы, влияющие на прогноз (4).
| Благоприятно сказываются на прогнозе | Неблагоприятно сказываются на прогнозе |
|---|---|
| Быстрая медицинская помощь | Пожилой возраст |
| Нормальное функционирование левого желудочка | Сахарный диабет |
| Кратковременное, долгосрочное лечение аспирином, бета-блокаторами, иАПФ | Предыдущие сосудистые заболевания |
| Отсроченное или неудачное восстановление кровотока | |
| Нарушение функционирования левого желудочка (самый мощный индикатор неблагоприятного исхода) | |
| Застойная сердечная недостаточность | |
| Депрессия | |
| Повышение уровня С-реактивного белка (СРБ-фактор) | |
| Характерные изменения кардиограммы |
Как снизить смертность?
Обширный инфаркт сердца – серьезная патология, приводящая к инвалидности, смерти. Люди, пережившие ОИМ более склонны к рецидивам, каждый из которых может стать летальным. Улучшить прогноз можно, вовремя обратившись за помощью с первым инфарктом, придерживаясь рекомендаций врачей. Цель реабилитации – снизить риск развития осложнений, улучшить качество жизни человека.
Первая помощь
Полноценное лечение оказывается только поступившим в больницу менее чем через 6 часов с начала возникновения первых болей. По истечении этого срока применение некоторых лекарств уже никак не влияет на прогноз. Поэтому если есть подозрение, что с человеком приключился сердечный приступ, необходимо немедленно вызвать скорую помощь.
За исключением аспирина, нитроглицерина больному не рекомендуется давать другие препараты. Полную медикаментозную помощь человеку окажут уже работники скорой.
Инфаркт миокарда — тяжелое сердечное заболевание
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
В последнее время инфаркт миокарда значительно помолодел, и виной тому – частые стрессовые ситуации, неправильный образ жизни и неполноценное питание. Также на его развитие могут повлиять и другие факторы, например, гиподинамия, злоупотребление алкогольными напитками и никотином, атеросклероз сосудов, гипертония. Что же это за болезнь и как определить инфаркт миокарда в домашних условиях?
Общие сведения
Инфаркт миокарда возникает вследствие неполноценного сердечного кровоснабжения, в результате которого образуется некроз определенного участка сердца. Это острое состояние, которое возникает в результате ишемического заболевания сердца.
Инфаркт миокарда возникает как у мужчин, так и у женщин, и затрагивает возрастную категорию от 55 лет. Он не проходит бесследно и очень часто приводит к сердечной дисфункции, а иногда и к летальному исходу. Чтобы последствия были как можно мягче, следует при первых его признаках правильно оказать доврачебную медицинскую помощь и как можно быстрее вызвать «неотложку». Диагностика инфаркта миокарда происходит в лечебном учреждении, однако необходимо учитывать общие признаки, чтобы можно было легко его распознать в домашних условиях.
Признаки заболевания
Пациенты, пережившие инфаркт миокарда, с ужасом вспоминают болезненные моменты. Эта патология в остром состоянии вызывает симптомы, которые легко распознать:
Классификация болезни
Инфаркт миокарда, как правило, развивается по типичному сценарию. Однако в 20% случаев он имеет иную картину течения.
Типичное протекание инфаркта
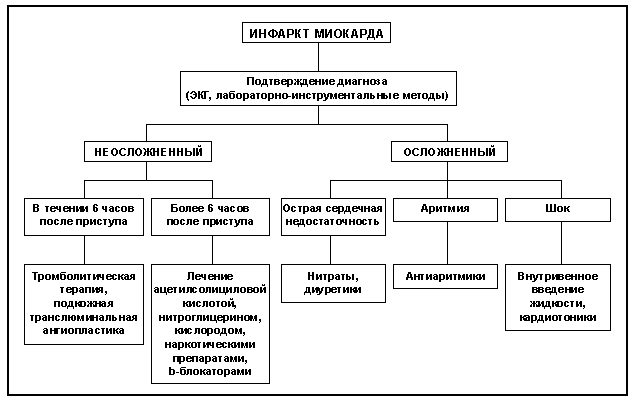
Классический инфаркт миокарда имеет пять периодов:
- Предынфарктное состояние. Бывает не всегда и характеризуется частыми приступами стенокардии, которые время от времени мучают больного от нескольких часов до двух-трех дней, а иногда и недель. Болезненность при этом быстро снимается таблеткой нитроглицерина и проходит в спокойном положении.
- Период острейшего развития. На этом этапе происходит развитие ишемии миокарда, которая образует некротический участок. Длительность периода – от получаса до нескольких часов. Больной ощущает острую кинжальную боль, которая вызывает чувство страха смерти. На лице и на теле выступает холодный пот, отмечается бледность кожных покровов.
- Острый период. Наступает сразу же после образования некроза той или иной части сердца. Длится до момента ферментативного разложения пораженного участка. Продолжительность от нескольких дней до недели. Состояние больного тяжелое или средней тяжести, отмечается гипертония, сердечно-сосудистая недостаточность.
- Подострая стадия. Пациенту становится легче, давление приходит в норму, однако иногда ощущается одышка и аритмия. Сердечная боль исчезает.
- Постинфарктная стадия характеризуется исчезновением всех «сердечных» симптомов за счет адаптации организма к новой структуре сердца. На этом этапе происходит образование рубца.
Атипичный инфаркт миокарда. Как его определить?
Инфаркт миокарда, который проходит атипично, несет в себе угрозу, так как из-за отсутствия классического течения заболевания его трудно распознать и своевременно лечить. Атипичная форма протекает так же, как и обыкновенная, однако характерна тем, что в острейшем периоде не возникает боль и имеется стертая симптоматика. Больной тем временем переносит инфаркт «на ногах», что еще больше усугубляет развитие патологии.
Характерные признаки атипичной формы:
- отсутствуют боли в сердце либо их интенсивность не выражена. Больной может ощущать неприятные ощущения или покалывания в левой руке, плече, за грудиной. Иногда центр боли располагается в районе желудка, поэтому часто атипичный инфаркт миокарда принимают за обострение гастрита;
- изменение сердечного ритма;
- сильный астматический кашель, напоминающий иногда бронхит;
- одышка, мышечная слабость.
https://youtube.com/watch?v=RwQ4V6XdQpg
Последствия инфаркта для человека
Последствия инфаркта миокарда всегда негативно отражаются на состоянии всего организма. Конечно, это зависит от того, насколько обширно поражение миокарда.
Крайне редко такое грозное заболевание проходит бесследно, в большинстве случаев последствия инфаркта, в виде осложнений, существенно уменьшают продолжительность жизни.
Наиболее часто развиваются следующие осложнения:
- кардиогенный шок;
- острая сердечнососудистая недостаточность;
- разрыв сердца;
- аневризма сердца;
- нарушения сердечного ритма;
- ранняя постинфарктная стенокардия;
Смертность при сердечном инфаркте составляет 10-12%, при этом другие статисты отмечают, что лишь половина пострадавших доезжает до медучреждения, но даже если человек и выживает, на месте отмирания сердечной ткани, на всю оставшуюся жизнь остается рубец. Поэтому не удивительно, что многие люди, перенесшие инфаркт, становятся инвалидами.
Будьте здоровы и следите за своим самочувствием постоянно. В случае отклонения и появления неприятных симптомов, обязательно обращайтесь к кардиологу для установки диагноза!
Это все об инфаркте миокарда: каковы история болезни, ее первые признаки и основные симптомы у женщин и мужчин, особенности лечения.
Диагностика
Распознать сердечный приступ исключительно по симптомам невозможно, поэтому диагностика обязательно включает инструментальные обследования:
- ЭКГ (12 отведений). Графическая запись работы сердца. Позволяет выявить нарушение ритма, проводимости. У некоторых людей с сердечным приступом ЭКГ абсолютно нормальная. Поэтому отсутствие изменений кардиограммы не является достаточным основанием для исключение вероятности ИМ (1).
- Анализ крови на биомаркеры. При инфаркте повышается содержание специфических белков, ферментов: тропонина, КФК, АСТ, ЛДГ. Оценка их уровня помогает подтвердить наличие некроза.
- Биохимия, общий анализ крови. Результаты исследований используются для оценки состояния здоровья пациента, а также прогнозирования некоторых осложнений.
- УЗИ сердца. Метод визуальной диагностики, который используется для оценки состояния камер, клапанов сердца, толщины стенок. Наличие специального датчика позволяет наблюдать ток крови через орган в режиме реального времени. Такая процедура называется допплерографией.
- Ангиография коронарных сосудов. Позволяет изучить особенности кровеносного русла сердца: наличие аневризм, сужений, атеросклеротических бляшек. Врач внутривенно вводит пациенту контраст, который делает сосуды видимыми на рентгеновском снимке, МРТ, КТ.
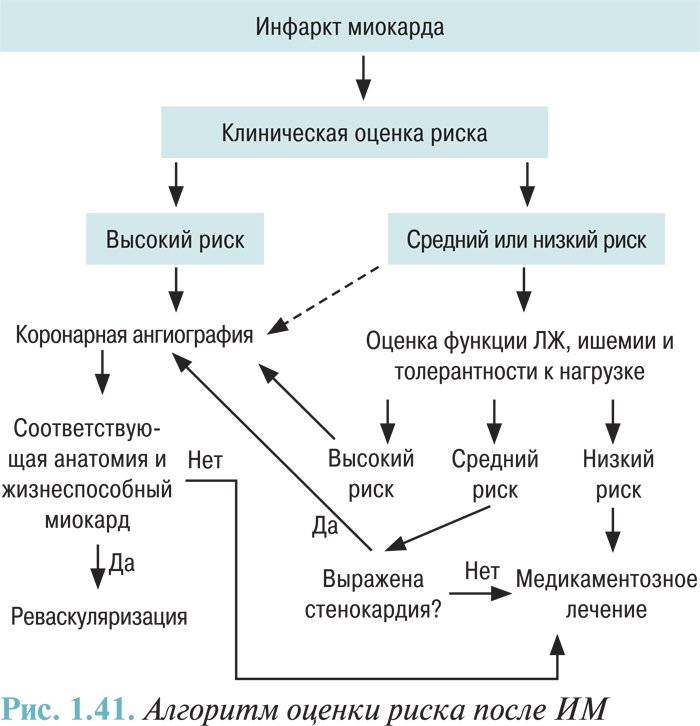
Прогноз
Пациенты с инфарктом миокарда требуют к себе самого серьезного отношения в связи с тяжелым прогнозом этого заболевания. Около трети инфарктов заканчиваются смертью пациентов еще до госпитализации в течение первого часа с момента появления симптомов. Смертность в течение первых четырех недель составляет от 13 до 28%, до 10% больных умирают в течение первого года после инфаркта.
В зависимости от степени поражения миокарда инфаркт разделяют на крупноочаговый, при котором некроз распространяется на всю толщину сердечной мышцы, и мелкоочаговый. Более опасен крупноочаговый инфаркт передней стенки миокарда. При инфаркте задней или боковой стенки последствия не столь тяжелы. Рубец на сердечной мышце остается на всю жизнь. Рассосаться он не может, и о перенесенном инфаркте сердце помнит всегда.
Восстановление кровотока в коронарных артериях в ранние сроки (в первые сутки развития инфаркта) делают прогноз более благоприятным. Прогноз исхода инфаркта зависит от распространенности поражения миокарда, тяжести его течения, возраста больного, развития у него осложнений. Но в любом случае на прогноз заболевания влияет своевременность начала лечения и адекватность проводимой терапии.
Хирургическое лечение
После достижения стабильного состояния, восстановления нормального сердечного ритма, и других жизненных показателей по показаниям проводят хирургическое лечение с целью восстановить проходимость коронарных сосудов. На сегодняшний день проводят такие вмешательства:
- Стентирование – введение в суженные участки коронарного сосуда металлического каркаса (стена). При этой операции грудную клетку не вскрывают, стен вводят специальным зондом в необходимое место через бедренную артерию под контролем рентгеновского аппарата.
- АКШ – аортокоронарное шунтирование. Операция проводится на открытом сердце, её суть состоит в том, что создают дополнительную возможность кровоснабжения пораженного очага путём пересадки собственных вен пациента, создавая дополнительные пути току крови.
Показания к оперативному лечению и выбор вида вмешательства зависит от результатов коронарографии:
- поражение двух артерий их трёх, или степень сужения более 50%
- наличие постинфарктной аневризмы
Причины инфаркта миокарда
Непосредственная причина сердечного приступа – полное или частичное перекрытие просвета коронарных артерий, которое вызывается тромбозом или спазмом сосудов.
Отдельные клетки сердечной мышцы перестают получать достаточное количество кислорода, питательных веществ. Вначале в кардиомиоцитах развиваются дистрофические изменения, а затем они гибнут. Чем дольше закупорен коронарный сосуд, тем тяжелее последствия
Поэтому раннее лечение очень важно для минимизации осложнений
В группе риска развития сердечного приступа находятся люди:
- имеющие генетическую предрасположенность;
- старше 55 лет (мужчины), 65 (женщины);
- болеющие гипертонией, сахарным диабетом, хронической почечной недостаточностью, обструктивным апноэ, псориазом, артритом, депрессией или подверженные хроническим стрессам;
- курящие;
- имеющие лишний вес;
- ведущие малоподвижный образ жизни;
- с нарушениями липидного обмена.
Рассмотрим самые распространенные патологические процессы, которые провоцируют сужение просвета коронарных артерий.
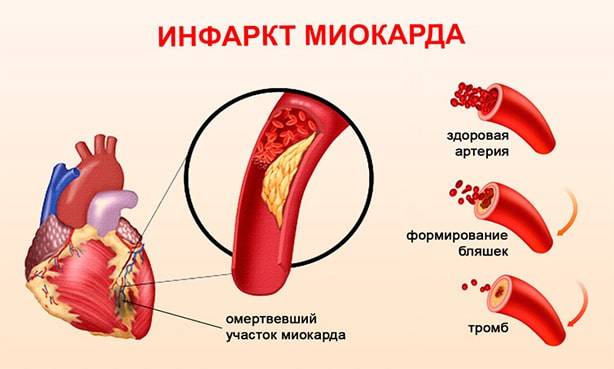
Атеросклероз
В 90% случаев инфаркт миокарда развивается как следствие ишемической болезни сердца, спровоцированной атеросклерозом. Холестериновые бляшки, растущие на стенках сердечных сосудов, могут достигать крупных размеров. Они становятся преградой для тока крови, что приводит к поражению сердечной мышцы. Однако чаще атеросклероз провоцирует тромбообразование, вызванное травмой или распадом бляшки. Сформированный тромб перекрывает сосуд, кровоснабжение отдельного участка миокарда прекращается.
Гипертония
Высокое артериальное давление (АД) делает сосуды неэластичными, ломкими. Из-за этого они сильнее подвержены развитию атеросклероза, воспалительным процессам. Существенно повышают риск развития сердечного приступа гипертонические кризы – резкое повышение давление, которое может сопровождаться недостаточным кровоснабжением внутренних органов.
Повышенная кислородная потребность миокарда
При некоторых состояниях сердце потребляет больше кислорода, чем обычно. Из-за чего сосуды не справляются с доставкой необходимого количества крови. Как следствие развивается инфаркт.
Такой феномен характерен для:
- лихорадки;
- аритмий с увеличением числа сердечных сокращений;
- гиперфункции щитовидной железы;
- аортального стеноза;
- хронической сердечной недостаточности;
- обструктивной кардиомиопатии;
- артериовенозного шунта;
- употребления кокаина, амфетаминов.
Ограничение способности коронарных сосудов поставлять кровь
Инфаркт может быть следствием неспособности артерий обеспечить кислородную потребность миокарда. Дефицит функциональности развивается при:
- анемии (сниженном количестве эритроцитов и/или гемоглобина);
- гипоксии (сниженном содержании кислорода в крови);
- пониженном давлении.
Воспалительные заболевания
Некоторые патологии провоцируют воспаление стенки сосудов – артерииты. Данные заболевания сопровождаются утолщением сосудистой стенки, уменьшением просвета сосудов. К возможным причинам сердечного приступа относят:
- сифилис;
- системную красную волчанку;
- узелковый периартрит;
- болезнь Такаясу;
- другие ревматические заболевания.
Эмболия коронарных артерий
При воспалительных процессах сердца внутри левого предсердия, желудочка могут формироваться тромбы. Через аорту они могут попасть в коронарные артерии и закупорить их. Люди с эндокардитом, папиллярной фиброэластомой клапана аорты относятся к группе риска.
Травмы
Сильные удары, сдавливания грудной клетки могут травмировать миокард. Через несколько дней после травмы существует риск образования тромба непосредственно внутри коронарных сосудов. Блокировка кровотока приводит к развитию сердечного приступа. Поэтому после серьезных закрытых травм грудной клетки пациент должен несколько дней оставаться под наблюдением врачей.
Послеоперационные осложнения
Проведение операций на открытом сердце или близлежащих органах может спровоцировать образование тромбов. Инфаркт может быть вызван:
- коронарным шунтированием;
- коронарографией;
- ушиванием аневризмы сердца с пластикой сосудов.
Прогноз для жизни
Относительно прогнозов, то они напрямую зависят от объема поражения сердечной мышцы, а также от своевременности и качества экстренной помощи. Даже, если серьезных осложнений после острого инфаркта нет, нельзя гарантировать абсолютного выздоровления. Если площадь поражения миокарда большая, он не сможет полностью восстановиться.
В будущем человек будет страдать от проблем сердечно-сосудистой системы. Это требует постоянного наблюдения у кардиолога. Согласно статистике, на протяжении года после приступа рецидив случается в 20-40% случаев. Чтобы этого избежать, необходимо тщательно следовать всем установленным рекомендациям специалиста.
Первая помощью при инфаркте
Если заболевание застало вас в тот момент, когда рядом никого нет – не паникуйте! Первую неотложную помощь при инфаркте миокарда можно оказать себе самостоятельно в домашних условиях! В первую очередь подробно объясните диспетчеру скорой помощи, как пройти в вашу квартиру или дом, поскольку встретить медиков будет некому. Оставьте открытой входную дверь.
Алгоритм действий для оказания первой помощи при инфаркте:
- Откройте окна или включите кондиционер, чтобы обеспечить поступление свежего воздуха.
- Положите под язык таблетку/капсулу нитроглицерина. Так препарат быстрее проникнет в кровь и немного снимет болезненные ощущения.
- Еще одно лекарственное средство, которое сможет помочь в первые минуты инфаркта, это аспирин. Он разжижает кровь и облегчит проявление симптомов. Чтобы препарат подействовал быстро, таблетку следует разжевать. Приблизительная доза – 300 мг.
- Сядьте или лягте, предварительно положив под спину и голову подушку или любой подручный предмет, который позволит держать верхнюю часть туловища немного выше нижней. Ноги нужно согнуть в коленях. В таком положении тела сердцу будет проще осуществлять кровоснабжение. Далее остается ждать медиков.
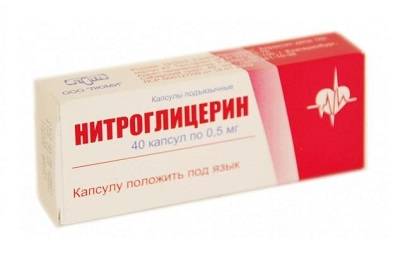
Отличие симптомов инфаркта от стенокардии
Важно научиться точно дифференцировать симптомы инфаркта от приступов стенокардии. Симптомы этих заболеваний похожи, поскольку имеют одинаковые причины: при стенокардии, так же, как и при инфаркте, болевые приступы появляются из-за недостаточного кровоснабжения (ишемии) сердечной мышцы – миокарда
Нехватка кровоснабжения миокарда возникает в основном из-за атеросклероза – процесса отложения холестерина в сосудах. Со временем просвет в сосудах становится меньше, и однажды холестериновая бляшка полностью перекрывает кровоток к мышце
Симптомы этих заболеваний похожи, поскольку имеют одинаковые причины: при стенокардии, так же, как и при инфаркте, болевые приступы появляются из-за недостаточного кровоснабжения (ишемии) сердечной мышцы – миокарда. Нехватка кровоснабжения миокарда возникает в основном из-за атеросклероза – процесса отложения холестерина в сосудах. Со временем просвет в сосудах становится меньше, и однажды холестериновая бляшка полностью перекрывает кровоток к мышце.
Все дело в том, что без кровоснабжения определенного участка миокарда в нем начинаются необратимые процессы – некроз (омертвление) мышечной ткани. Поэтому таблетки в этой ситуации малоэффективны. Также болезненные ощущения при инфаркте не пропадают и после отдыха.
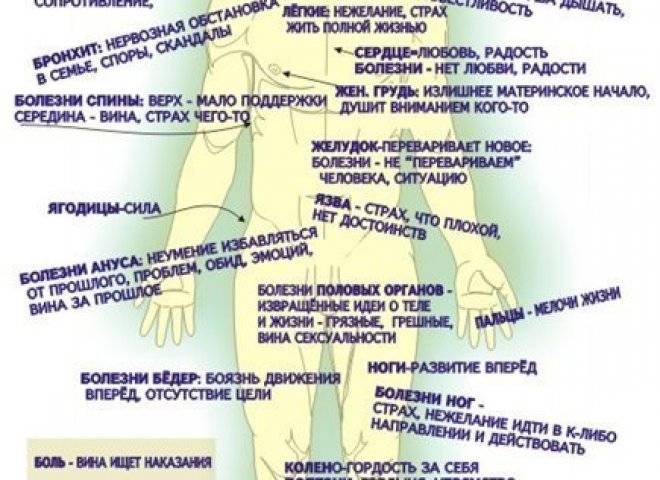
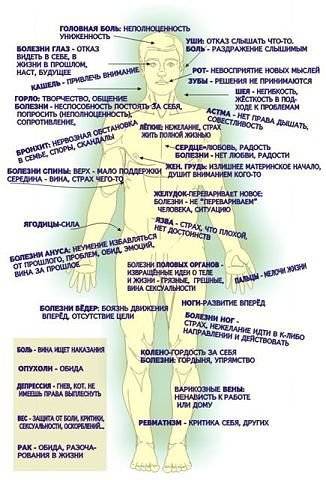
Личностная картина
Психосоматическая картина при инфаркте миокарда схожа у большинства людей. Так или иначе, все явления и описания, которые мы будем приводить ниже, хотя бы отчасти будут встречаться у человека, который перенес инфаркт миокарда. Учеными доказана взаимосвязь психических факторов с физиологией заболеваний, которые вместе определяют возможность образования и дальнейшей прогрессии болезней сердечно-сосудистой системы. Выделяется три возможных варианта связей:
- Сильные эмоции и нагрузки на психику воздействуют на эндотелий, кровеносную систему и саму сердечную мышцу.
- Психосоматические факторы играют первостепенную роль в этиологии гипертонии — они воздействуют на обменные процессы организма (в частности, липидный обмен), вызывая коронарный или общий атеросклероз.
- Негативная психосоматика может появляться в результате вредных привычек. В свою очередь, психосоматика вызывает расстройства пищевого поведения, что в конечном итоге может стать причиной ожирения.
Пациенты с коронарными заболеваниями часто игнорируют их и не уделяют особого внимания. В отличие от людей, имеющих кардиофобический невроз или ВСД, они попросту вытесняют собственные неприятные ощущения от болезни и считают их пустяками. Такие пациенты имеют высокую толерантность к собственным болезням и выраженное безразличие. Возможность какой-либо угрозы для своего здоровья и жизни вследствие сильных болей отрицается, а нарциссический тип поведения пропадает только в том случае, когда угроза жизни становится явной.

Еще в 1959 году американские ученые проводили исследования, в которых принимали участие люди с вышеприведенной категории. Было установлено, что для подобных людей возможно использование состояния покоя, но в случае неудач они склоняются к длительным, тягостным и неприятным раздумьям, которые провоцируют сильное внутреннее напряжение.
Позже таких людей разделили на три категории. В первой находились те, кто имеет замкнутый характер, заторможенное и скованное поведение в жестах и движениях. Такие люди очень редко нервничают, но если произошел некий эмоциональный срыв — остановить их практически невозможно. Вторая группа включает людей, которые отлично скрывают собственные эмоции, но внутри они очень сильно нервничают. К третьей категории принадлежат те личности, которые очень бурно реагируют на все происходящее. Они используют излишнюю жестикуляцию, громко разговаривают и смеются, часто сердятся и скандалят, но очень быстро отходят и перестают нервничать.
Множество исследований проводилось в 70-80-х годах прошлого столетия. Риск возникновения инфаркта миокарда, ишемической болезни сердца и их тяжесть связана с проявлением враждебности человека, которая проявляется в виде желания достичь успехов в социально значимой сфере. Вместе с этим, желание социального успеха — это компенсаторный механизм, который вырабатывается из психоневротической аномалии.
Профилактические мероприятия в разном возрасте
Американская ассоциация сердца разработала рекомендации по предупреждению развитию сердечного приступа для людей отдельных возрастных категорий.
20-29 лет
Для этого возраста заболевания сердечно-сосудистой системы нехарактерны. Однако в этот период начинают активно формироваться холестериновые бляшки – основная причина ишемической болезни сердца и инфаркта миокарда. Для своевременного выявления патологий, торможения развития атеросклероза молодым людям рекомендуется:
- Выбрать, начать регулярно посещать терапевта. Многие заболевания сердечно-сосудистой системы долгое время развиваются бессимптомно. Выявить их на этой стадии можно только благодаря регулярным осмотрам, обследованиям. Ранняя диагностика очень важна, поскольку начатое в этот период лечение является наиболее эффективным.
- Сделайте физическую активность своей привычкой. Легче всего начать регулярно заниматься спортом, когда организм молодой: физические нагрузки приносят минимум дискомфорта с самого начала. Чем старше становится человек, тем труднее ему втянуться.
- Не курите. Сигареты существенно увеличивают вероятность развития атеросклероза. Пассивные курильщики на 30% чаще страдают от сердечно-сосудистых заболеваний (3). Ранний отказ от вредной привычки помогает существенно снизить риск сердечного приступа. Чем позже вы бросите курить, тем меньше будет позитивный эффект.
30-39 лет
Появление, воспитание детей, карьерный рост заставляют многих передвинуть вопросы собственного здоровья на второй план. Борясь со стрессом, многие начинают курить, злоупотреблять чаем, кофе, алкоголем. С возрастом такая невнимательность оборачивается серьезными проблемами. Чтобы не допустить преждевременного старения сердца:
- Сделайте здоровый способ жизни семейным делом. Больше гуляйте с детьми, отдавайте предпочтение активным играм, начните следить за питанием.
- Узнайте свою семейную историю болезни. Если ваши родители, братья или сестры имели проблемы с сердечно-сосудистой системой (ранний инфаркт, аритмии), вы находитесь в группе риска. Поскольку этот фактор вы контролировать не можете, сконцентрируйте на других: поддерживайте здоровый вес, занимайтесь спортом, правильно питайтесь, бросьте/не начинайте курить.
- Следите за уровнем стресса. Хронический стресс повышает частоту сердечных сокращений, способствует развитию гипертонии – одного из факторов риска развития сердечных приступов. Не допустить этого можно освоив практики управления своим психологическим состоянием.
- Регулярно контролируйте кровяное давление. Если несколько недель подряд ваши значения превышают 120/80 – идите к терапевту. Так начинается гипертония.
40-49 лет
В этом возрасте у многих людей, игнорировавших здоровой образ жизни или имеющих предрасположенность к сердечно-сосудистым заболеваниям начинают появляются симптомы ишемической болезни сердца. Однако если сейчас начать заниматься своим здоровьем, сердце сможет проработать значительно дольше
Сконцентрируйте свое внимание на:
- Контроле за своим весом. С возрастом обмен веществ начинает замедляться. Постарайтесь не допустить набора лишних килограмм. Начните следить за своим питанием, включите в свой распорядок дня физическую активность.
- Каждые 3 годы проверяйте сахар крови. Это поможет диагностировать сахарный диабет на самой ранней стадии. Он опасен как самостоятельное заболевание, но также повышает риск развития сердечного приступа.
- Храпите – сходите к врачу. Каждый третий человек после 40 лет страдает от ночного апноэ – кратковременной остановке дыхания. Отсутствие лечения этой «безобидной» патологии повышает шансы развития сердечного приступа.
Старше 50 лет
Сердце человека начинает понемногу стареть, а заболевания сердечно-сосудистой системы заявляют о себе. У некоторых людей именно в этом возрасте случается первый приступ. Лицам старше 50 лет кардиологи рекомендуют:
- Ознакомиться с предвестниками, симптомами инфаркта. Тяжесть последствий во многом зависит от своевременности оказания первой медицинской помощи. Чем раньше вы сможете распознать сердечный приступ, тем быстрее, полнее будет восстановление.
- Соблюдайте рекомендации врача. По статистике ВОЗ страны, в которых люди получают полноценную медицинскую помощь, средний возраст возникновения сердечного приступа выше, как и качество жизни в постинфарктный период.
Людям пожилого возраста, особенно женщинам, советуют не стесняться обращаться за врачебной помощью. Ведь симптомы, которые вам могут казаться незначительными, могут быть признаками атипичного инфаркта.
Классификация и стадии
Периоды развития инфаркта миокарда (фазы)
- Острейшая фаза. Развивающийся инфаркт. Фаза длится от 0 до 360 минут. Это период самых ярких симптомов. В это время происходит прогрессирующий некроз в районе поражения, который к концу шестого часа обычно заканчивается.
- Острая фаза. Острый инфаркт миокарда. Период длится от 6ти часов до 7ми суток. Все основные осложнения, такие как сердечная недостаточность, нарушения ритма, рецидив наиболее вероятны в это время.
- Подострая фаза. Заживающий (рубцующийся) инфаркт. Период длится от 7ми до 28ми суток. Пораженный участок миокарда рубцуется. Состояние пациента стабилизируется, и он может быть выписан из стационара.
- Хроническая фаза инфаркта миокарда. Четвертый период – заживший инфаркт миокарда, постинфарктный кардиосклероз. Начинается с 29ых суток. Рубец к этому времени обычно полностью формируется. Если к этому времени сохраняются признаки сердечной недостаточности, сбои ритма, то они, как правило, носят устойчивый характер.
Классификация миокарда также зависит от ряда других критериев, которые представлены в таблице.
| Классификация | Виды инфаркта |
| По площади некротического очага |
|
| По топографическим признакам |
|
| По глубине поражения |
|
| По развитию осложнений |
|
| По кратности развития |
|
| По локализации боли |
|
 МИР ЛОГИКИ
МИР ЛОГИКИ